Ufni w nowoczesną medycynę i nieograniczoną siłę antybiotyków natknęliśmy się na bakterie, które znajdują sposób na każdą nową broń. Wszystko wskazuje na to, że naukowcy, a wraz z nimi chorzy mogą przegrać ten wyścig zbrojeń.
Konrad Siuda
Kilka dni temu media na Wyspach Brytyjskich obiegła informacja, że pewien mężczyzna, który zaraził się chorobą weneryczną w czasie wakacji w Azji Południowo–Wschodniej, właśnie opuścił lecznicę. Nie byłoby w tymi nic wyjątkowego, gdyby nie fakt, że bakteria wykryta u amatora pozamałżeńskich ekscesów w monsunowym klimacie była odporna praktycznie na wszystkie stosowane antybiotyki.
Po badaniach okazało się, że do dyspozycji lekarzy pozostał tylko jeden antybiotyk z grupy karbapenemów. WHO i Europejskie Centrum ds. Zapobiegania i Kontroli Chorób zgodnie uznały ten przypadek za najbardziej lekooporną postać rzeżączki. Historia ma jednak swój ciąg dalszy. Dwa przypadki równie odporne na terapię antybiotykową już zarejestrowano w Australii.
Te pojedyncze zachorowania powinny być sygnałem alarmowym. Okazało się, że mikroskopijny ziarniak – jeden z najstarszych i najbardziej prymitywnych organizmów na Ziemi – wytrzymuje tempo chemicznego wyścigu zbrojeń. Uodparnia się na leki równie szybko, jak są one wprowadzane na rynek.
Wstydliwa przypadłość
O chorobach wenerycznych nigdy nie było głośno, choć towarzyszyły nam od starożytności. Rzeżączkę powoduje Gram-ujemna dwoinka Neisseria gonorrhoeae. Do zakażenia najczęściej dochodzi podczas kontaktów intymnych. U mężczyzn choroba wykrywana jest dziewięć razy częściej niż u kobiet. Dysproporcja może być związana z widocznymi u mężczyzn objawami w obrębie narządów płciowych i uciążliwymi dolegliwościami. Kobiety zwykle chorują łagodniej.
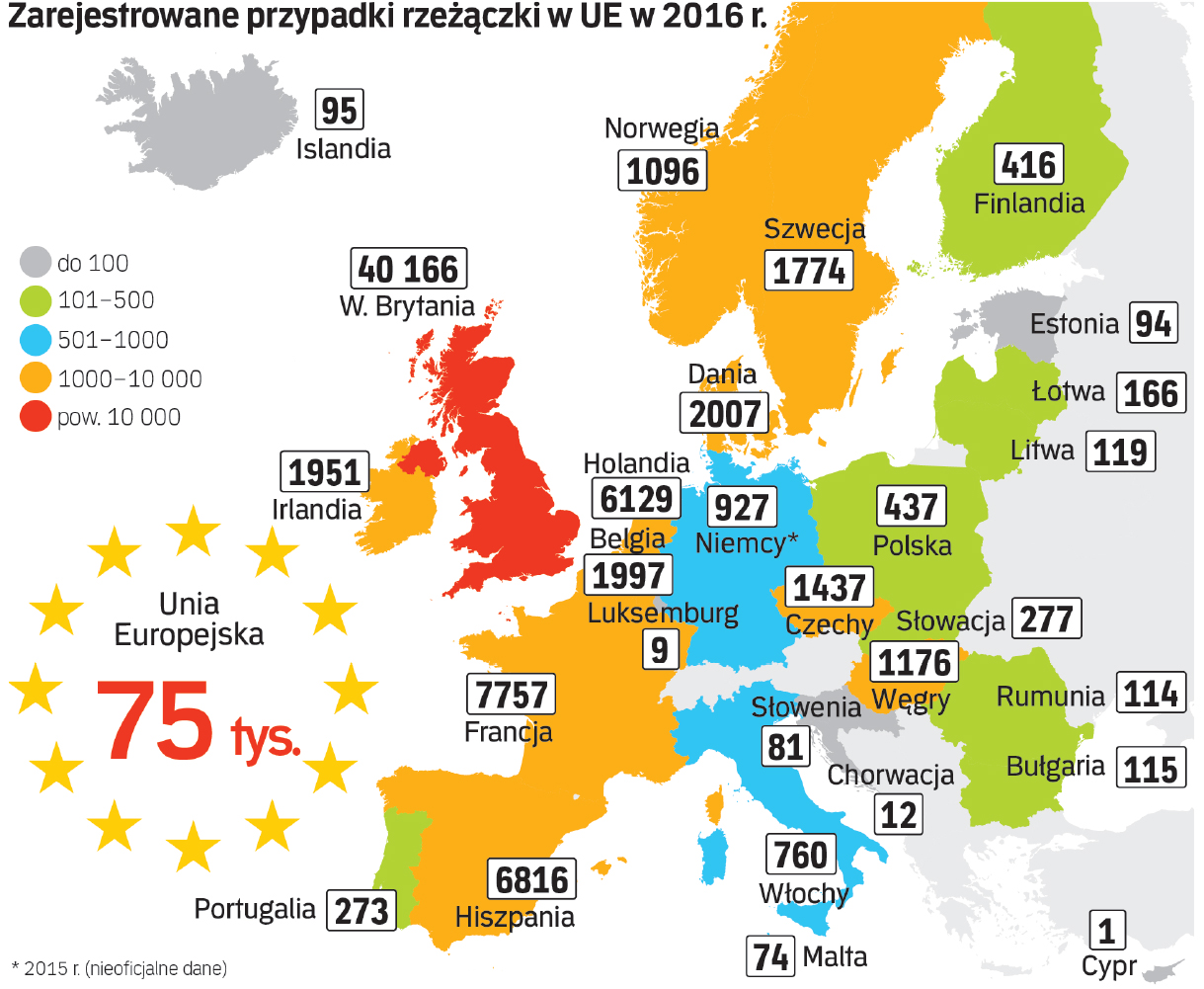
Okoliczności zarażenia często wiążą się z przygodnym seksem. Intymny charakter objawów powoduje więc, że chorzy ukrywają swą przypadłość, co znacznie utrudnia wykrycie choroby oraz sprzyja rozprzestrzenianiu się zakażenia w populacji. Milczenie na temat tych chorób powoduje, że większość społeczeństwa uważa je za nieistniejące, a problem za marginalny. Wprawdzie w Polsce częstość zachorowania jest grubo poniżej średniej europejskiej, ale w innych krajach jest dużo gorzej. Rzeżączka jest jedną z najczęściej występujących chorób wenerycznych.
W 2012 roku na świecie zanotowano 78 mln nowych przypadków. W samych tylko Stanach Zjednoczonych w 2016 roku było 470 tys. zachorowań, o 18,5 proc. więcej niż rok wcześniej. We wszystkich krajach obserwuje się wzrost liczby zakażeń. Polska zajmuje w tych statystykach dalekie miejsce z roczną zachorowalnością poniżej 1
przypadku na 100 tys. osób, wobec 12,6 średniej w Unii Europejskiej. Wśród naszych najbliższych sąsiadów zapadalność wynosiła poniżej 10 przypadków: Słowacja – 3,6, Czechy – 6,7, Litwa 7,6. Już jednak na Ukrainie było to 20,1, obwód kalinigradzki – 27,5, zaś na Białorusi aż 30 przypadków na 100 tys.
Występowanie rzeżączki w UE
Superbakterie
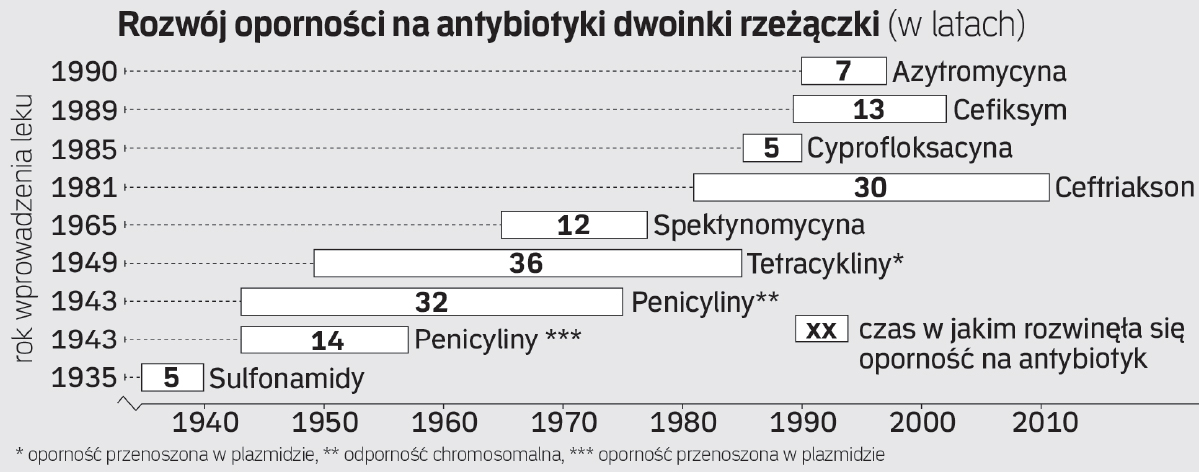
Historia terapii antybiotykowej rzeżączki to właściwie wyścig zbrojeń między rozwojem nowych chemioterapeutyków i mutującymi dwoinkami wykształcającymi na nie odporność. To tempo wyścigu stale rośnie. W 1943 roku do leczenia wprowadzono penicylinę. W kolejnych dziesięcioleciach podnoszono jej dawki, aby zapobiec niepowodzeniom w terapii. W 1976 pojawiły się szczepy Neisserii produkujące penicylinazę, czyli enzym rozkładający antybiotyk. W latach 80. mikroby już dziedziczyły oporność na penicylinę, co wymusiło wprowadzenie nowych leków. W 1985 roku pojawiły się szczepy oporne na tetracyklinę, a już rok później wszystkie tetracykliny zostały wycofane z leków zalecanych. Na początku lat 90. opisano w Japonii bakterie oporne na fluorochinolony (np. cyprofloksacynę), ale już na początku XXI wieku leki te przestały być skuteczne. Postawiono na cefalosporyny trzeciej generacji.
Równocześnie z nową terapią zaczęły pojawiać się przypadki nieudanego leczenia za pomocą tych antybiotyków i zaledwie po sześciu latach w Japonii wycofano cefiksym ze schematu terapeutycznego. W 2011 roku w Kioto opisano pierwszy przypadek dwoinki o rozszerzonej oporności. Nieskuteczne stały się podwyższone dawki antybiotyków, a oporność rozszerzyła się na całą grupę cefalosporyn.
Kończą się środki obronne
W 2012 roku wprowadzono nowe zasady terapii, w której zaleca się stosowanie kombinacji dwóch antybiotyków od początku leczenia. Jednak zasady kuracji rzeżączki, choć precyzyjnie określone, nie zawsze są realizowane. W USA przeanalizowano je w 2016 roku. Prawie 20 proc. pacjentów otrzymało leczenie niezgodne ze standardami. To oznacza, że od początku nie wprowadzano terapii dwoma antybiotykami.
Bakterie coraz szybciej uodparniają się na chemioterapeutyki. Arsenał skutecznych leków się kurczy. Przyszłość nie rysuje się w różowych barwach. Na ścieżce do wprowadzenia na rynek farmakologiczny pozostały jeszcze trzy preparaty ze spektrum skuteczności obejmującym dwoinkę. Solitromycyna, która zakończyła III fazę testów klinicznych, oraz zoliflodacyna i gepotidacyna, które przeszły II fazę testów. Problemem jest również niskie zainteresowanie firm farmaceutycznych. II fazę badań nad solitromycyną, która okazała się lekiem skutecznym, sfinansował amerykański Narodowy Instytut Zdrowia. Mimo to firma nie kwapiła się do zainwestowania w produkcję leku.
Problemem jest również brak szybkich testów potwierdzających zakażenie oraz przypadki ubogoobjawowe choroby, kiedy zakażeni nieświadomie rozprzestrzeniają bakterię. AIDS przestało być postrzegane jako choroba nieuleczalna, a wraz z tym spadła czujność i chęć do używania prezerwatyw. Do tego brak nowych leków w perspektywie budzi obawy instytucji zajmujących się zdrowiem.
Postęp antybiotykooporności
Powrót do przeszłości?
Widmo powrotu do epoki przed wynalezieniem antybiotyków, czyli do czasów, gdy nie było skutecznego leku do walki z chorobą, to przerażająca perspektywa. Organizacje zajmujące się ochroną zdrowia zarówno w skali globalnej, jak i krajowe agendy zaczęły działać, szukając sposobów na rozwiązanie problemu. Inicjatywa na rzecz lekarstw przeciwko zaniedbywanym chorobom (DNDi) i WHO powołały światowy program – Partnerstwo Badań i Rozwoju Antybiotyków, by wspierać rozwój nowych leków i promować właściwe standardy antybiotykoterapii, by opóźnić narastanie lekooporności.
Wśród priorytetów organizacji jest wprowadzenie nowych antybiotyków przeciw rzeżączce. Trwają również prace nad poprawą standardów leczenia przeciwbakteryjnego, by opóźnić rozwój odporności. Bakterie okazały się twardszym przeciwnikiem, niż sądzono. I trudno się dziwić, skoro walczą o przetrwanie.
Nadciąga katastrofa
Odporność dwoinek rzeżączki to tylko fragment problemu. Rosnąca oporność dotyczy całej grupy bakterii Gram-ujemnych. Istotny problem stanowią też inne baterie: Acinetobacter, Pseudomonas, Klebsiella i Escherichia coli. Ta ostatnia to saprofit żyjący w naszych jelitach. Choć towarzyszy ludzkości od wieków, to może również powodować zakażenia. Poza tym stale przebywając w naszym przewodzie pokarmowym, jest traktowana wszelkimi antybiotykami, jakie są dostępne. I w związku z tym wyrobiła sobie odporność. A potem przekazała ją innym bakteriom.
Swoje dokłada też masowe wykorzystanie antybiotyków w hodowli zwierząt. Poza tym, stosując antybiotyki, wybijamy w środowisku te szczepy, które jeszcze są na nie wrażliwe, czyli sami usuwamy konkurentów ze środowiska, pozwalając szczepom opornym się rozpowszechniać.
Długo dawaliśmy sobie radę, czerpiąc z szerokiej gamy dostępnych leków, zmieniając tracące skuteczność na nowe. Ale katastrofa nadciąga. Widać to po analizach dotyczących zakażeń wewnątrzszpitalnych. W lecznicach antybiotyki stosowane są często i szeroko, w związku z tym szczepy bakterii, które tam się utrzymały, to najtwardsi zawodnicy.
Leczenie dłuższe i bardziej kosztowne
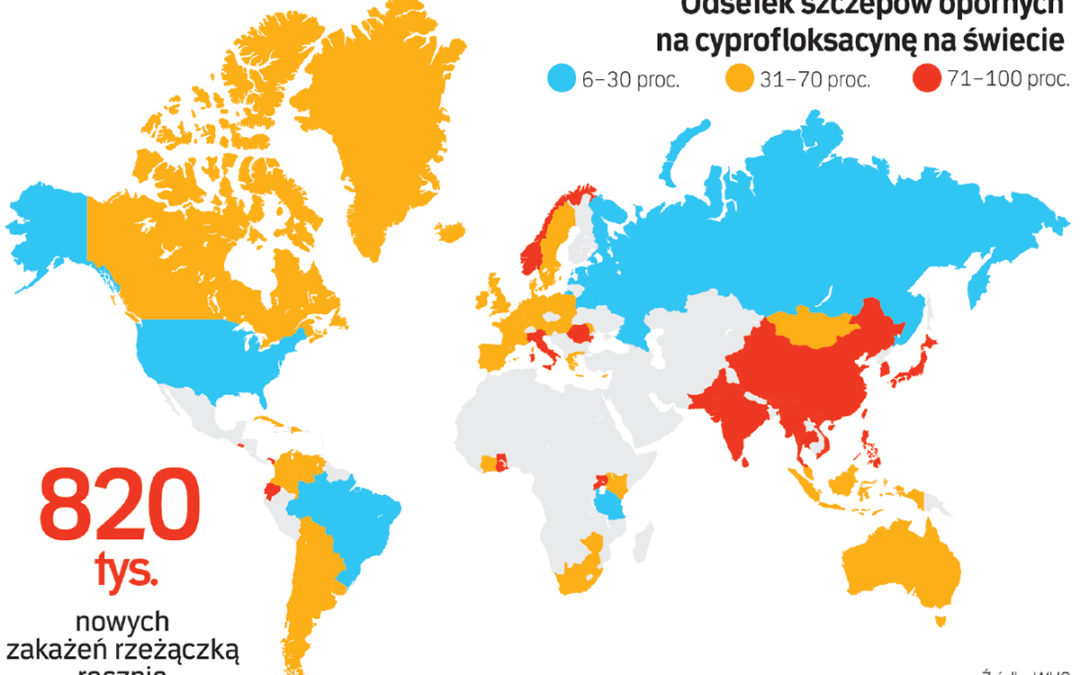
Dowodzą tego badania szczepów wyizolowanych w amerykańskich oddziałach intensywnej opieki medycznej. Szansa na to, że bakteria będzie oporna przynajmniej na jeden antybiotyk, wynosi 10 proc. lub więcej. Dlatego do schematów terapeutycznych – podobnie jak w przypadku rzeżączki – wprowadzono zalecenie terapii od początku dwoma antybiotykami. Aktywność cyprofloksacyny stale spada. W latach 1990–1993 skuteczność wynosiła 89 proc., w 1994 – 86 proc.,a w 2000 roku zaledwie 76 proc. W przypadku rodzaju Pseudomonas skuteczność spadła z 89 proc. w latach 1990–1993 do 68 proc. w roku 2000.
Trudniejsze staje się ustalenie leczenia i ratowanie życia pacjentów. W skali makro problemem są rosnące koszty leczenia zakażeń. Niepowodzenia terapeutyczne przedłużają pobyt pacjenta w szpitalu, zaś kolejne terapie podnoszą koszt leczenia. Ciężkie powikłania wymagają kosztownej i intensywnej opieki. Oporność na wiele antybiotyków powoduje zwiększoną liczbę nieskutecznych terapii, a te z kolei obciążone są większym ryzykiem zgonu pacjentów.
Tekst ukazał się w „Rzeczpospolitej” 9 maja 2018

Najnowsze komentarze